診療分野(生活習慣病・糖尿病センター)
診療分野(糖尿病)
生活習慣病・糖尿病センターについて
当センターは日本糖尿病学会の認定教育施設として各種の糖尿病(1型糖尿病、2型糖尿病、2次性糖尿病、妊娠糖尿病、合併症の進行した例など)の専門診療にあたっています。外来患者数は2020年の1年間で重複を除外して1型糖尿病207名、2型糖尿病1,838名、妊娠糖尿病178名、延べ受診件数では1型糖尿病2,368件、2型糖尿病13,194件、妊娠糖尿病1,525件と、多くの診療実績があります。また日本肥満学会認定肥満症専門病院として高度肥満症およびメタボリック症候群の専門診療、また脂質異常症、家族性高コレステロール血症、動脈硬化症、高尿酸血症、低血糖症に対する専門的診療も行っております。
入院診療(16床)は2021年4月時点で、糖尿病研修指導医(5名)/糖尿病専門医(8名)、糖尿病専門研修中の医師(卒後4年目以上、6名)、内科専攻医(卒後3~5年目)、初期臨床研修医から成る主治医チームが各症例を担当します(データは2021.4現在)。症例ごとに病態を十分に検討し、適切な治療法選択に繋げます。糖尿病性腎臓病や神経障害、動脈硬化といった血管合併症の評価も入院中に行います。また看護師、栄養士、薬剤師、医療ソーシャルワーカーなど多職種の医療スタッフと連携して診療を進める必要があり、臨床に役立つ医師としてのリーダーシップが求められます。
生活習慣病・糖尿病センターの特徴
- 1型糖尿病(195名、2017.10現在)、妊娠糖尿病、糖尿病ケトアシドーシス、高血糖高浸透圧症候群、糖尿病足病変など専門性の高い症例を多く経験できます。細小血管合併症の進行例として特にネフローゼ症候群レベルの糖尿病性腎臓病や透析症例も数多く経験します。
- 院内他科の多彩な症例の血糖管理(外科系診療科の周術期や化学療法症例、皮膚科や耳鼻咽喉科領域疾患のステロイド療法症例、妊娠糖尿病の周産期など)を担当します。
特定機能病院・大学病院の一部門として高い専門性が求められること、腎臓内科と同じ医局であること、多くの透析施設を関連施設として有していることが大きな特色です。1型糖尿病のインスリンポンプ療法、院内他科症例の血糖管理、および糖尿病足病変についてはそれぞれ後述する専門チーム体制をとって活動しております。
診療体制
当センターでは指導医・主治医・担当医の3~4名の医師による主治医チームで入院症例を受け持ちます。内科専攻医(卒後3~5年目)および糖尿病専門研修中の医師(卒後4年目以上)は主治医として、初期臨床研修医は担当医としてチームメンバーとなります。チームには必ず糖尿病研修指導医/糖尿病専門医(卒後7年目以上)が入り、専門的な知識と経験に基づいたアドバイス・指導が受けられる体制をとっております。
また定期的な臨床カンファレンスで担当症例についてディスカッションを行います。糖尿病センター全体のカンファレンス(内分泌グループと合同)と主治医チームの小カンファレンス(4~6名)があり、それぞれ週1回開かれます。全体のカンファレンスでは問題点の検討・確認や治療の基本方針などに、主治医チームのカンファレンスではより症例ごとの詳細な問題点の解決に重点をおいて議論を行います。
研究活動
診療カンファレンスとは別に、研究に関するカンファレンスを週に1回行っています。スタッフや大学院生が現在進行中の研究について、その進捗状況の報告や今後の方針確認が行われます。医学を志すうえで必要な論理的思考や既存論文の吟味などを身に付けるため、初期研修医や内科専攻医も参加し、抄読会を担当しています。研究の内容についてはこちらを参照ください。
学会活動
日本糖尿病学会をはじめ日本内科学会、日本動脈硬化学会、日本肥満学会、日本内分泌学会、日本腎臓学会、日本透析医学会などの年次学術集会/地方会で積極的に演題発表を行っています(糖尿病臨床に関する発表39件/年、2019年度)。発表演題はまず科内で予演し、活発なディスカッションが行われます。また研究発表が中心となりますがアメリカ糖尿病学会やアジア糖尿病学会といった国際学会にも参加の機会があります(詳細はこちら )。
各専門領域の紹介
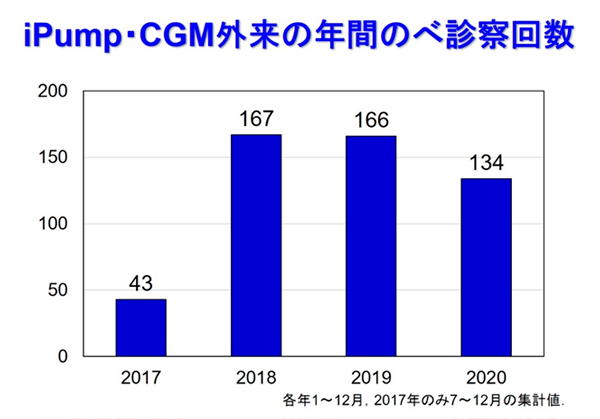
iPump・CGM外来
近年、糖尿病における先進デバイスの進歩は目覚ましいものがあります。食事や睡眠、仕事などの生活パターンに合わせて細やかにインスリン投与量の調節が可能なインスリンポンプと、睡眠中を含む24時間の血糖変動の記録ができる持続血糖モニタリング(CGM:continuous glucose monitoring)がその代表です。
当センターでは2017年7月にインスリンポンプおよびCGMの専門外来として「iPump・CGM外来」を開設しました。ここでは栄養士による栄養指導、看護師による療養指導、医師による診察が含まれ、それぞれの職種がそれぞれの視点で情報を集約し、問題点を議論します。診療時間枠も通常より余裕をもたせ、時間をかけて患者に還元します。2020年6月現在、教員1名、病院講師1名、大学院生2名(卒後4~5年目)で週に1回担当しています。
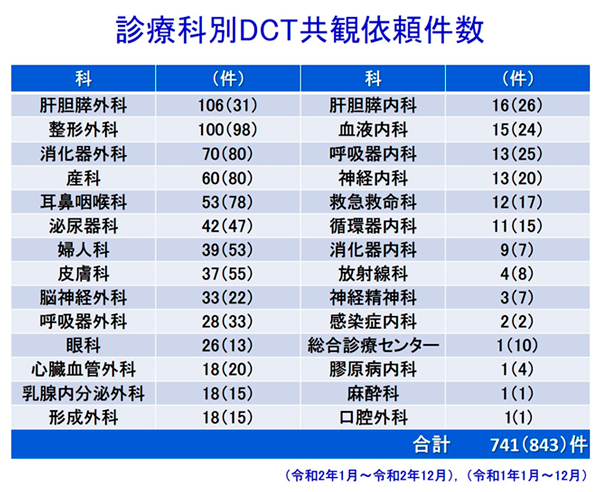
DCT(Diabetes Control Team)
糖尿病は細小血管症、大血管症、様々な感染症や癌などの合併症を引き起こし、入院加療時には病態に合わせた適切な血糖コントロールが重要です。また食事療法の変更、周術期、化学療法・ステロイド投与時にも高血糖を起こしやすく、このような活動性疾患・複雑な治療経過に応じた血糖コントロールは、医療現場で求められる重要な専門診療の1つです。
当科ではあらゆる診療科と共観しながら、年間約1000例を専門チーム:DCT(Diabetes Control Team)にて担っています。多くの症例経験と現場での密なディスカッションを通して、周術期・周産期・重症疾患急性期・化学療法・ステロイド治療・栄養療法中などの血糖コントロールを習得することができます。
フットケアチーム
糖尿病性足病変に関しては内科的管理だけではなく、下肢血流の評価、創部の処置、血管内治療、バイパス術などを含めた総合的な治療が必要となります。大阪市大病院では当センター、形成外科、放射線科、循環器内科、心臓血管外科、膠原病内科、看護部などの様々な診療科が連携してフットケアチームを形成し、糖尿病性足病変を含む足の疾患の治療を行っております。定期的に「フットケアカンファレンス」を行い、症例の治療方針について診療科の垣根を越えて連携を取り合い、患者さんの診療にあたっております。